





- Blog記事一覧 -未分類 | セドナ整骨院・鍼灸院・カイロプラクティック 公津の杜院の記事一覧
未分類 | セドナ整骨院・鍼灸院・カイロプラクティック 公津の杜院の記事一覧
こんにちは、セドナ整骨院・鍼灸院公津の杜です。
公式LINEからご予約が可能になりましたので初めての方も気軽にご利用ください。
↓↓↓

登録いただきましたらLINE画面の下部に↓↓のメニューがございます。

ご用件に合わせて「ご予約」「日時変更」をタップしますとメッセージが流れます。
内容に合わせてご入力し送っていただければ大丈夫です。
スタッフが順次返信いたしますので、恐れ入りますが施術中は返信が遅れることがございます。
ご予約が埋まっている場合は別の日時をご提案させていただきます。予めご了承ください。
当日の急ぎのご予約の場合はお電話をいただけますと幸いです。
0476-27-3949
足関節捻挫 ブログアウトライン
目次
「背景」
「足関節捻挫の定義と分類」
「足関節-足部複合体の解剖・機能解剖」
「足関節捻挫の疫学・原因・リスクファクター」
「足関節捻挫の鑑別」
「足関節動揺性、足関節不安定性」
「足関節捻挫の急性期治療:PEACE&LOVE」
「足関節捻挫に対する施術例:足関節捻挫Ⅰ度の例」
「参考文献」
こんにちは、セドナ治療院グループの金子です。
今回は五十肩・肩関節周囲炎に関して最新の医療情報と対策に関してのブログを纏めました。
少し難しい内容も含まれるかと思いますが、皆様のお悩みに解決に少しでもお役にたてると幸いです。
足関節はスポーツ活動中における障害の発生頻度が最も高い部位であり、その中でも今回取り上げる足関節内反捻挫は最も多い代表的な急性外傷で、外反捻挫に比べ5倍以上の頻度で起きていると言われています。
(参照:中島 寛之(1983)スポーツ外傷と傷害,増補版,文光堂,東京,pp150-168)
足関節内反捻挫は高頻度に発生する障害にも関わらず、受傷直後の不適切な応急処置、固定、治療、不適切なリハビリテーション(アスレティックリハビリテーションを含め)※1などが原因となり疼痛、腫脹などの「足関節不安定:後述」が残存、二次的な障害の発生を誘発します。
アメリカでは脚部・足部にかけての疾患、障害に対してPodiatry(足病学)と呼ばれる医療分野が確立されており、科学的な根拠、病理、バイオメカニクス(生体力学)等に基づいた治療が、国民に浸透し、足関節捻挫が全身に及ぼす影響や体調に及ぼす影響は一部の層以外にも浸透しています。
しかし、こと日本では「足関節の捻挫」と聞くと一般的にはまだまだ軽視されがちな外傷だと感じます。
多くの患者様が「捻った!」「挫いた!」「ぐねった!」などの表現をされ、いつもの事だからと放っておいてしまい「足首がゆるい!」「捻挫癖がある」という足関節不安定を有する中での青壮年での部活動などで代償により下肢の別関節の外傷、障害に繋がるリスクを感じる事が多々あります。
急性期の初期治療に代表されるように捻挫は早い段階での正しい処置が後の回復期間に大きく影響します。
※1:アスレティックリハビリテーションって何?
そもそもリハビリテーション(メディカルリハビリテーション)とは、医学療法士(PT)や作業療法士(OT)が行うものでして歩行などの日常生活への復帰を目指します。
アスレティックリハビリテーションとはスポーツ選手を対象としたリハビリテーションでして受傷後などのリコンディショニングを指します。
メディカルリハビリテーションとの違いは、アスレティックリハビリテーションとはメディカルリハビリテーション終了後にスポーツ選手を対象として行う事を大前提としている事、受傷前よりも高いパフォーマンスが出せる状態で競技復帰させる事、再発を考慮したメニュー作成を行う事が目的として挙げられます。
ではここで言う不適切なアスレティックリハビリテーションとはどういうことか?と言いますと、スポーツ活動に必要な関節機能の評価を十分に行わず現場復帰させる事などがここに挙げられます。
例えば、、、関節可動域(ROM)、筋機能(筋力)、静的アライメント、動的アライメントなどです
そもそも捻挫とは文字通り関節を「捻り挫く(ねじりくじく)」事をさし、骨と骨を繋ぐ可動部関節周辺部位の損傷、関節を包む関節包や骨と骨を繋ぐ靭帯及び軟部組織(内臓・骨以外の総称)を損傷した状態を指します。
関節に、生理的可動許容範囲を超えた動きが強要される為、関節周囲の組織の損傷は大なり小なり必ず起こるとされ、多くは損傷に連動して患部に痛みや腫脹、熱感等の炎症を引き起こします。
また、理論上、関節がある部位なら場所を限定せず全身に起こりうるが、現実的には起きやすい関節、おこりにくい関節があり、足首の関節は比較的多い関節となります。
足関節捻挫とは、関節にかかる外力により非生理的運動が生じ、関節を支持している靭帯や関節包が損傷することです。足関節では図の前距腓靱帯が損傷されることが最も多い病態です。
靭帯の損傷程度によって、捻挫の程度を三つに分けています。
靭帯が伸びる程度の損傷を1度捻挫、靭帯の一部が切れるものを2度捻挫、靭帯が完全に切れるものを3度捻挫と定義しています。
(参照:日本整形外科学会HPより)
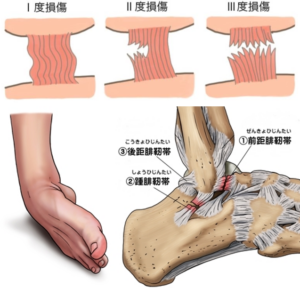
参考:Kannusら:系統的レビュ-(1991)
Ⅰ度:靭帯の損傷がなくストレッチされた状態でわずかな腫れと圧痛
Ⅱ度:中等度の疼痛と靭帯の部分断裂。軽度から中等度の関節不安定性
Ⅲ度:靭帯の完全断裂。強い腫脹,出血,圧痛,機能低下, 関節不安定性
参考:Reid,D.C.:Sports Injury Assessment and Rehadilitation. NewYork, Churchill Livingstone,1992,P226
・足関節-足部複合体は脛骨遠位と腓骨遠位、7つの足根骨、5個の中足骨と14個の指骨を含む足趾から構成される28個の骨から構成される
・足関節-足部複合体を構成する28個(7つの足根骨)の骨を詳しく見ると以下の通りです。
脛骨(けいこつ)
下腿骨の内側を構成する長管骨であり、下腿部で唯一体重を支える骨です。内側面は足首付近でうちくるぶし(内果)と呼ばれる高まりを形成します。
腓骨(ひこつ)
下腿骨の外側を構成する長管骨であり、体重負荷には直接的な関与はない骨です。主に足関節から足部に伸びる筋肉の付着部としての役割を持ち、骨の形状は弓なりであり、捻じれている構造になります。外側面は足首付近でそとくるぶし(外果)と呼ばれる高まりを形成します。
距骨(きょこつ)
脛骨、腓骨、踵骨の間にある骨です。大きな役割は足と下腿を繋げる事であり、骨の上下の関節で関節構造が違い動きの軸も違います。人がバランスを取り二足歩行を可能にしている要因になる骨の1つです。
踵骨(しょうこつ)
文字通り、踵(かかと)の骨。足の骨の中で最も大きく堅い骨です。下腿骨から距骨、地面への体重を伝えます。またアキレス腱の付着部にあたり、地面側(足底部)には厚い脂肪層で覆われた構造をしています。
舟状骨(しゅうじょうこつ)
舟状骨は楔(くさび)形の骨で、他の足根骨と関節を形成し足底を形成するのに欠かせない役割を果たしています。またアーチを構成する後脛骨筋腱が付着している骨であり、足の内側縦アーチを維持することで後足部の主要な動的安定化装置として機能しています。いくつかの靭帯も舟状骨に付着している為、人間の二足歩行のバイオメカニクスの維持に重要な機能を果たしています。
立方骨(りっぽうこつ)
立方骨は足の外側に位置するピラミッド型の骨で、立方骨と踵骨が形成する関節は踵立方関節と呼ばれ、横足根関節(またはショパール関節)の一つを形成する
楔状骨(けつじょうこつ)
楔状骨は足根骨に分類される骨の1つで、内側より内側・中間・外側の3種類がある。舟状骨前方に位置する足根骨。

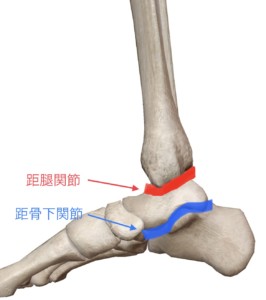
・狭義の足首の関節は下腿骨(脛骨・腓骨)と距骨で構成される「距腿関節」と、距骨と踵骨で構成される「距骨下関節」を合わせた広義の足関節に分かれます。
距腿関節(きょたいかんせつ)
距腿関節は解剖学上:蝶番関節に分類されます(蝶番関節とは?:凸曲面と凹曲面のくぼみに適合する一軸関節)
距腿関節においての凹曲面は脛骨・腓骨の二つの骨によって構成されており、凹曲面を「天蓋」と言います。
距骨下関節(きょこつかかんせつ)
距骨下関節は解剖学上:顆状関節に分類されます(顆状関節とは?:片方の骨の表面が楕円状の凸面であり、これがもう一方の骨の楕円状の凹面に適合する2軸性の関節)
名の通り距骨の下の踵骨との関節で、距骨自体に筋肉の付着はなく、距骨下関節を支えるのはいくつもの小さい靭帯だけです。
・足関節は大きく分けて内側に位置する「三角靭帯」と外側に位置する「外側側副靭帯」に分類できる
・三角靭帯は全体的な外観として三角形に近く、足関節の内側で脛骨と足根骨を繋ぐ4つの繊維に分かれる(前脛距部、脛舟部、脛踵部、後脛距部)
・外側側副靭帯は足関節捻挫で最も多く損傷される靭帯であり前距腓靭帯、踵腓靭帯、後距腓靭帯に分かれる
前距腓靭帯:外果前下縁から起こり、前内方にむかって距骨頸に付着します。外側側副靭帯の中で最も頻繁に損傷されるのがこの靭帯です。靭帯損傷は、特に底屈を伴う足関節の過剰な内がえしあるいは内転によって発生します。
※主に足関節の前方および底屈を制動する。最も脆弱で、関節包と一体となっている関節包靭帯。
その幅は約6~10mm、長さ15~20mm、厚さは2mm。様々なバリエーションがあり、1本の繊維からなるものはわずかに38%で、主・副の2本の繊維で構成されるものが50%、さらに12%は3本からなるとの報告もある。
踵腓靭帯:外果頂点から踵骨外側へと後下方に走行している靭帯です。距腿関節と距骨下関節を横切り、内返しを制限します。踵腓靭帯と前距腓靭帯はともに底屈と背屈の可動域の大部分で内返しを制限します。
※機能として距腿関節だけでなく、距骨下関節の安定性にも関与している事が重要であり、前距腓靭帯とは対照的に背屈位で最も緊張し、底屈位で弛緩するのが特徴。
形態的に幅は約4~8mm、長さ20mm、厚さ4~5.5mmとされており、組織学的に付着部構造の相違により、付着部へのストレスは腓骨側の方が大きく、その結果剥離骨折は腓骨側で、靭帯実質損傷は踵骨側に多いと推察される。
後距腓靭帯:外果の後内側にまっすぐ距腿関節の後面に向かって水平に走行する靭帯です。後距腓靭帯の第1の機能は距骨を安定させる事であり、特に足関節が完全に背屈されると、この靭帯により距骨の過剰な外転は制限されます。
※画像の「足関節:靭帯」を挿入
一部引用:東広島整形外科クリニックHPから
・内反捻挫は足関節外側部の靭帯損傷で「内反」の強制で受傷し、受けた外力の強さにより通常は「前距腓靭帯」→「踵腓靭帯」→「後距腓靭帯」の順で損傷していくことが知られています。
足関節内反捻挫の発生が多い理由として
①外果に比べ、内果の位置が高いために内反に対する制動性が低い事
②足関節底背屈軸の影響で底屈時に前足部が内返し方向へ誘導される事
③内反可動域の方が大きい事
④内側靭帯に比べ、外側靭帯が脆弱である事
などがあげられます
・アメリカでは1日に2,300件以上の足関節捻挫が発生しており、その医療コストは年間 20 億ドルにのぼると推定されています.スポーツ活動中に発生する足関節捻挫はスポーツ傷害全体の45%を占めるとの報告もされている1.2.3)
・スポーツ、競技に目を向けると足関節捻挫は跳躍着地を繰り返すスポーツで多く発生する傾向があり、バスケットボールでは79%4)、バレーボールでは87%5)の選手が足関節捻挫を経験していると報告されている.
・内反捻挫は年齢別で10代の受傷頻度が最も多く、前距腓靭帯損傷(47%)、前下脛腓靭帯損傷(14%)、踵腓靭帯損傷(10%)、骨折は5%程度と言われている
・踵腓靭帯の合併損傷は20%、後距腓靭帯の合併損傷は2%と低いです。
・外反捻挫では三角靭帯の損傷は3~14%と報告されており、スポーツ活動や報告者によって発生率は異なっています。
・内反捻挫の競技復帰までには平均14.9日間を要し再受傷率は13.7%(文献の中には再発率が50~70%としている物もある)であったと報告されている
・10才未満では前距腓靭帯の外果付着部裂離骨折(61%)、再発と考えられる陳旧性外果裂離骨折(17%)、約80%に骨折
・40才以降では女性が多く、踵骨前方突起骨折(25%)、第5中足骨基部骨折(20%)、外果骨折(17%)靭帯損傷は少なく骨折が多く見られる
参照:小児期の足関節捻挫 ~受療行動~ 2009年秋田県大仙市スポーツ検診 (高橋 周 :日本整形外科スポーツ医学会,2010.8)
参照:スポーツ活動における足関節捻挫 ―後遺症と捻挫再発予防について― (篠原純司:日本アスレティックトレーニング学会誌 第 3 巻 第 2 号 127-133(2018))
足関節捻挫(今回は発症頻度の高い内反捻挫を取り上げる)の受傷の際には靭帯の損傷のみならず、以下の症状や病態にも注意を払い鑑別する必要がある
・骨折(舟状骨、第五中足骨、外果、天蓋部、腓骨)
・関節損傷(ショパール関節、リスフラン関節、各足趾・足根関節)
・靭帯損傷(内側靭帯、外側靭帯、二分靭帯)
・腓骨腱脱臼
・軟部組織損傷全般
足関節捻挫に対する理学検査(徒手検査)は以下の代表的な物があげられます
◇前方引き出しテスト
アキレス腱と踵骨をおさえて前方・後方へ引き出し、前距腓靭帯、踵腓靭帯の緩みがあれば、動揺性や疼痛を確認できます
◇内反ストレステスト
脛骨前方と踵骨をもって内反を誘導し前距腓靭帯、踵腓靭帯の緩みがあれば、動揺性や疼痛を確認できます
◇外反ストレステスト
脛骨前方と踵骨をもって外反を誘導し内側靭帯部の緩みがあれば、動揺性や疼痛を確認できます
◇内反ストレステスト(二分靭帯)
踵部を把握し、前足部へ内反(軽度の内転)を誘導し、二分靭帯部の疼痛、動揺性を確認する
◇遠位脛腓関節テスト
足関節を愛護的に強制し、遠位脛腓関節上に疼痛があるかの確認を行う
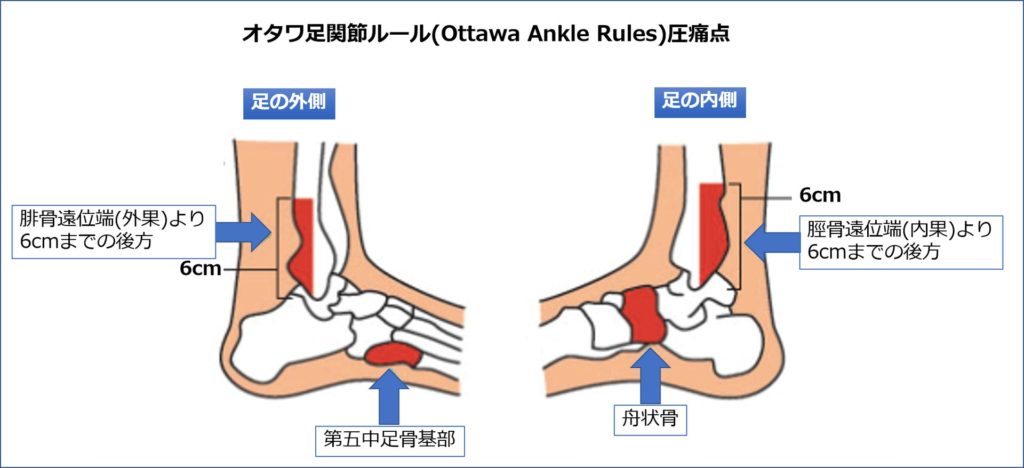
その他、足関節の有益な検査方法に以下の〔オタワ アンクルルール〕があげられます。
・腓骨下端より上方6cmまでの後方(外くるぶしの後ろ側)に圧痛がある。
・脛骨下端より上方6cmまでの後方(内くるぶしの後ろ側)に圧痛がある。
・第5中足骨基部に圧痛がある。
・舟状骨に圧痛がある。
・受傷直後に4歩歩けない。
その他、触診・圧痛点・叩打痛・神経学的検査などで総合的な判断が必要となる
アメリカでは,足関節捻挫を受傷した者のうち55%は適切に治療がなされていないと報告されており、このような不十分な対応によって足関節に周囲組織の障害や機能低下に代表される不安定性が残存することがあるとされている。
足関節捻挫後に約15-60%の割合で足関節に不安定性が残存すると報告されており、この足関節に不安定性が残存した状態を慢性足関節不安定症といいいます。
慢性足関節不安定症(CAI: Chronic ankle instability)とは足関節捻挫受傷後に残存する後遺症とされ、「機械的不安定性(MAI: Mechanical ankle instability)」と「機能的不安定性(FAI: Functional ankle instability)」に分類され、その二つを同時に有する状態を指します。
MAIは足関節捻挫後の解剖学的変化によって生じ,原因として靭帯損傷による病的関節弛緩性,関節運動制限,滑膜変性,関節変性などが挙げられます。
FAIは固有受容感覚障害,神経筋制御障害,姿勢制御障害,または筋力低下における機能不全などによって特徴づけられるMAIを有さなくてもFAIを有することがあり,FAIは構造的な安定性のみが関与するわけではないことが知られている
評価として距骨の前方移動率を評価する前方引き出しテストや距骨の傾斜角度を評価する距骨傾斜テストなどの客観的な評価法はあるものの現場でできる評価として「カールソンスコア」があげられます。
この評価表は「痛み」「腫脹」「不安定感」「硬さ」「階段昇降」「走行」「仕事」「サポーターの使用」の8つの要素からなっており,全く症状がない場合には100点満点となっており、点数が低い方が症状へのリスクが高まると考えてよいでしょう。
日常生活やスポーツ現場での対応として「RICE」という言葉を良く聴く事があると思います。
RICEとは「R:rest(安静)」「I:ice(冷却)」「C:compression(圧迫)」「E:elevation(挙上)」の四つの処置の頭文字を並べたもので広く使われてきましたが、現在では軟部組織損傷の早期回復を考え「PEACE&LOVE」の考え方が浸透しつつあります。
PEACE&LOVEとは
・PEACE
「P:Protection(保護)」 「E:Elevation(挙上)」 「A:Avoid anti-inflammatories(抗炎症薬を避ける)」「C:Compression(圧迫)」 「E:Education(教育、最適の対処法を教え、不必要な受動的療法を避ける)」
・LOVE
「L:Loa(負荷、徐々に負荷をあげる) 「O:Optimism(楽観思考、前向きな考え方をする)」
「V:Vascularisation(血流を増やす、有酸素運動を取り入れる)」 「E:Exercise(運動、筋力、自己受容性感覚、体の動きなど)」
このPEACE&LOVEの特徴は従来のIce(冷却)が除かれ、Avoid anti-inflammatories(抗炎症薬を避け)、Education(教育する事)が取り入れられている点です
また後半のLOVEの部分ではリハビリテーションを通した早期回復の意識が入っていることから、急性期から亜急性期、回復期まで含めたトータル的な考え方になってきているものだと言えるかと思います。
参照:臨床スポーツ医学2020年9月号 (1095-1101):「四肢外傷の応急処置 トレーナーのためのスポーツ医学講座 第9回」

◇初回~
・受傷後一週間の割には外果(外くるぶし)を注意とした腫脹と疼痛が残存、1回目と2回目は腫脹を除去する事を主眼に施術、サポートの固定材を使用しながら、ホームケアの指導、患部外トレーニングの実施・指導
・施術:問診検査カウンセリング、電気療法、メディセル、手技、灸、テーピング
◇3回目以降~
・本人自覚症状10→5:腫脹減も荷重は残存
・疼痛と可動域訓練に向けたマニュピレーション(距骨前方変異の除去)
・施術:徒手療法(マニュピレーション)、電気療法、灸、セルフケア:股関節可動域の増大を目的としたストレッチと足部のトレーニング
◇それ以降
・5回目:本人自覚症状10→2
・8回目:本人自覚症状10→1
疼痛軽減と共に再発防止に向けた取り組み:複数回の関節マニュピレーションによる関節の安定性の向上
◇電気療法◇
足関節捻挫により、負担がかかってしまった下腿の筋肉、機能低下を起こしている筋肉へのアプローチ。また捻挫・疼痛部位への痛みの軽減
◇マニュピレーション◇
マッサージ的な施術で足首周りに出ている腫脹・浮腫みを徒手によりアプローチをしていきます。患部を含めた膝や股関節などの代償作用のある筋肉を緩めていきます。
◇鍼灸治療◇
捻挫の回復期の鍼治療では皮膚の下の深い所にある硬結部位(固まってしまった筋繊維)に直接アプローチすることを目的とします。痛みの原因となっている筋肉を緩めたり、発痛物質の除去、取り切れない腫脹などの改善を行います。
◇温熱療法◇
赤外線治療器を使用し血流を改善し老廃物や痛みの発痛物質を除去していきます。
◇運動療法◇
ご来院日以外にもご自宅でセルフケアができるように指導を致します。捻挫により、関節位置覚などの機能低下が起こっている関節に対して再教育、解剖生理学に基づいた正しい知識を指導します。
◇筋膜リリース(メディセル)
皮膚を直接吸引することによって筋膜の癒着を優しく素早く安全にリリース(解放)する療法です。 骨、腱、筋肉といった様々なアプローチをしてもなかなか改善しない、病院に行ってもすっきりしない身体の痛みや不調がある時は筋膜の癒着をリリースする事を目的に行います。
参考文献
・スポーツ外傷・障害の理学診断 理学療法ガイド 編者 臨床スポーツ医学編集委員会
・筋骨格系のキネシオロジー 原著者 Donald A. Neumann
・オーチスの関節キネシオロジー 身体運動の力学と病態
・中島 寛之(1983)スポーツ外傷と傷害,増補版,文光堂,東京,p150-168
・柔道整復学・理論編 改定第5版 p53 p98-101 p407
・スポーツによる足関節執帯損傷 とリハ ビリテーシ ョン 森 永 敏 博
・順天堂スポーツ健康科学研究第2 巻第2 号(通巻56号),55~64 (2010):足関節捻挫後の主観的足部不安定感と下肢動的アライメントとの関係:
・理学療法科学 25(4):499-503,2010 吉田 昌弘:超音波画像による足関節前方引き出しテストの定量評価の再現性
・第74回中部接骨学会:足関節捻挫に対する競技復帰(高校バスケットボール)のための治療法
・Sportsmedicine 143号 足関節捻挫Ⅱ~Ⅲ度損傷 斉藤明義
・足関節内反捻挫における各種装具, テーピングの有効性の検討 長尾 光城
・スポーツ鍼灸の実際 福林徹、宮本俊和
・Evans G et al : JBJS 66B : 209-212,1984
・AAOS(American Academy of Orthopaedic Surgeons : アメリカ整形外科学会)
・AOSSM(American Orthopaedic Society for Sports Medicine : アメリカスポーツ整形外科学会)
・日本足の外科科学会誌 (14巻) 新鮮遺体での検討 柴田義盛ほか
・新鮮足関節外側側副靭帯損傷-軽度背屈位短下肢ギプス包帯による保存的治療
・整形外科と労害外科 2010-3 吉田健治ほか
このたびはセドナ整骨院・鍼灸院公津の杜院のブログへお越し頂きありがとうございます。
今回は橈骨(とうこつ)神経麻痺に関しての医療情報と対策に関してのブログを纏めました。少し難しい内容も含まれるかと思いますが、皆様のお悩みに解決に少しでもお役にたてると幸いです。
「朝起きたら手が冷たい!動かない!しびれていた!」なんて経験は大小あるかと思いますが、その正式名称の多くが橈骨神経麻痺と呼ばれるものです。
患者さんの中には一般で言うところの不定愁訴、例えば痺れや虚脱感、違和感を訴えてくる患者さんが多いです。前提として人間の運動は常に脳で制御されて電気信号が運動が起こります。
しかし稀に末梢神経(脳・脊髄以外)で絞扼が起こると「しびれ感」「異常知覚」「感覚異常」「違和感」などの神経症状を起こすことがあります。
この橈骨神経麻痺は絞扼性神経障害(挟み込まれて起こる神経障害):Entrapment Neuropathyに属します。
橈骨神経麻痺について細かく解説をしていきます。
痺れの疫学
・東京都目黒区の三宿病院神経内科を1995~1998年までの3年間に「しびれ」を主訴として来院した患者の分析(神津 仁:しびれの診方 臨床疫学と鑑別診断.JIM,16(9) 706−711, 2006)
・部位別:末梢神経障害68%、脊髄障害17%、中枢神経障害9%、原因不明6%
・末梢神経障害:外傷性/絞扼性障害49%、代謝性障害33%、感染または炎症5.9%、栄養障害/アルコール性1.7%、中毒性/薬剤性1.5%、遺伝性0.8%、その他8.1%、
・外傷性/絞扼性障害:手根管症候群61%、肘部管症候群19%、橈骨神経麻痺6%
頚椎5番から胸椎1番から出た脊髄神経の神経根は「腕神経叢(わんしんけいそう)」と呼ばれる神経の束を形成します。
撓骨神経はこの腕神経叢の後神経束という束から起こり、頚部付近の生理的狭窄部を抜けながら脇の下にある大円筋の下を通過します。
そのまま上腕骨の後ろにある撓骨神経溝に沿って手に方へ走りつつ、上腕三頭筋へ枝を出し、上腕では3つの皮神経(後上腕皮神経、下外側上腕皮神経、後前腕皮神経)も分枝します。
撓骨神経溝を下行した撓骨神経は上腕骨の外側上顆の前方を通り、前腕へ向います前腕上部で浅枝と深枝に分かれます。
浅枝と呼ばれる分枝は腕撓骨筋の深部を下行し、前腕伸筋群に運動神経を出しながら最終的には手の皮膚に分布します。
深枝は回外筋を貫通し、その後は「後骨間神経」と呼ばれます。
腕神経叢(C5-T1) → 後神経束 → 撓骨神経(C5-C7)
(上腕部)
→ 上腕三頭筋への筋枝
→ 皮神経(後上腕皮神経、下外側上腕皮神経、後前腕皮神経)
(前腕部)
→ 浅枝
→ 深枝 → 後骨間神経
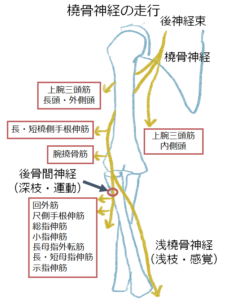
橈骨神経には上腕骨を付近では本管、その後肘関節より遠位で、知覚枝と運動枝(後骨間神経)に分岐して存在。
橈骨神経は大円筋の下(クワドリラテラルスペースの下の別スペース)から分枝し、上腕骨骨幹部を外方に斜走。
本管の損傷は上腕骨骨幹部や過剰骨折での骨折で発生が多く、後骨間神経の損傷は橈骨頭の骨折や脱臼などに併発してくる事が多い。
一番多い原因としては圧迫損傷です。
これはハネムーン症候群、サタディナイト症候群などと呼ばれることがあります。
(ハネムーンで腕枕をして、土曜日の夜に腕枕をして朝起きたら上肢に力がはいらない男性が多いというのがこの名前の由来だそうです)

また臨床上多いのは自分の体の下に腕が入った状態で寝ていた、また電車で壁に寄りかかるように寝ていてなど睡眠時に好発し、その時間は最短で30分程度から発症することが多いそうです。
そのほかには骨折の合併症やガングリオン、脂肪腫などの軟部腫瘍による圧迫などがあるそうですが、これに関してはMRIや超音波による画像診断で確定が出せます。
特徴として運動神経の障害がメインになってきます。
具体的に言うと、手・指の伸展不可、握力低下があげられ、また知覚神経は特に第1~3指の背側に発生します。
特徴的変形な変形として手首から全体的に掌側におちるような「下垂手」が特徴的な変化として挙げられます。

橈骨神経麻痺と混同されやすいものに後骨間神経麻痺があげられます。
臨床上は治療のポイント、内容が変わるので鑑別としても非常に大切ですのであげておきます。
橈骨神経の低位麻痺であり橈骨神経深枝である後骨間神経が回外筋浅頭腱弓(フローセ腱弓、Frohse arcade)部などで絞扼されて発生する運動障害です。
(回外筋は約3割は繊維性のアーケードとなっていて絞扼を発生させやすい部位といえます)
ここで後骨間神経麻痺についても触れていきます。
・前腕部への機械的圧迫刺激→橈骨神経麻痺と同様、前腕を下にした状態で睡眠してしまった場合 etc
・橈骨頭による圧迫→橈骨頭前方脱臼、モンテギア骨折などで発生します。
・前腕の過度使用によるフローセ腱弓での絞扼→ドライバー、ハサミの過度使用 etc
・ガングリオン、脂肪腫などによる軟部腫瘍での圧迫
後骨間神経麻痺の特徴として運動神経は障害されることが多いので特徴としては手関節橈側背屈可能となります。
そして知覚神経の機能は残存します。痺れや違和感、左右差を訴える場合は別の何かの病態を併発していると考えるのが適当かもしれません。
特徴的変形としては下垂指と呼ばれ「指だけが掌側に落ちてしまう状態」となります。

前述した両者には特徴的な症状がいくつかありますのでまとめてみようと思います。この二つは似たような症状を呈しますが、治療のポイントが大きく変わります。
大きく分けて検査は手指の伸展ができるかどうかが重要な指標の一つです。
なぜならば、運動枝である後骨間神経に分岐する前に長橈側手根伸筋には本管より運動枝が出ているため手関節、指関節共に背屈運動は不可能になります(下垂手)
逆に後骨間神経麻痺では軽度の手関節の伸展が可能となってくる。手指背屈の筋は純粋に後骨間神経に分かれてからの運動枝である為、橈骨神経麻痺が発生すると手指の伸展が不能となるが、後骨間神経への分枝前に運動枝を出される橈骨手根伸筋の運動は可能である為、手関節は伸展する事ができる(実際には橈側が上にくるように伸展されていく)これを「下垂指」と呼びます。
日本整形外科学会のHPでは以下のように分類・定義されています。
https://www.joa.or.jp/public/sick/condition/radial_nerve_palsy.html
手首の背屈と手指の付け根の関節(MP関節、中手指骨関節)が伸ばせなくなくなります(伸展不能)。
手首と指が下がった状態になるので、こう呼ばれます。第1関節(DIPとIP)と第2関節(PIP)は伸展可能です。
手首の背屈は可能ですが、手指の付け根の関節の伸展ができなくなります。指のみが下がった状態になるので、下垂指と呼ばれます。後骨間神経という運動神経のみが傷害された場合は感覚の異常はありません。
ではこの時の体、つまり末梢神経ではどのような病態が発生している。さわり程度になりますが説明していきたいと思います。
圧迫・座滅などで損傷を受けた神経は大きく分けて3つの病体に分類できます。今回みた橈骨神経麻痺と後骨間神経麻痺も基本的な神経損傷の過程は同じです。
有名なものにseddonの三分類があります。
軸索は温存されていますが脱髄により神経の伝導が脱髄部でブロックされてしまい、それより末梢に伝導されない状態です。
手で頭を支えてテレビを見ていて手がしびれてうまく動かなくなってしまったり、正座していたり足を組んでいたりして足がしびれたりうまく動かなくなってしまったということは皆さんにも経験があるかと思います。これがNeurapraxiaの状態です。
少し時間が経過すれば直ります。一過性の神経障害で脱髄が回復すれば改善します。末梢神経の回復は中枢から徐々に末梢に向かって改善しますが、Neurapraxiaは障害部での伝導ブロックですので、その部が回復すれば全ての機能が一様に改善します。
軸索が断裂してしまいその部位より末梢に伝導されなくなります。これはNeurapraxiaと同じですが病態が異なります。
断裂部より末梢の軸索はWallar変性してしまうということです。しかし、神経幹の連続性がありますので圧迫などの原因が取り除かれれば回復が望めます。ただし手放しには喜べません。
脱神経の状態が長期に及ぶと萎縮した筋の機能の改善を得ることは出来ません。骨間筋の萎縮が著明な肘部管症候群で術後の筋機能の回復が得られなかった例を経験したことはあるものと思います。
また、手根管症候群でも同様で短母指外転筋の改善が見込まれないから母指対立機能の再建が必要となります。 Axonotmesisは手根管症候群や肘部管症候群などの絞扼性神経障害が当てはまります。神経への圧迫により脱髄が生じ、その後、軸索断裂へ移行していきます。
そのため、早期発見早期治療が必要となります。絞扼性神経障害の末期の状態が神経幹内の軸索が100%Axonotmesisの状態にあります。
外傷により神経が断裂してしまいますので診断は容易です。初診医が神経の連続性を確認しないまま皮膚だけ縫合してしまう例もありますが感覚検査やMMT、電気生理学的検査で連続性の有無を推測していく必要があります。
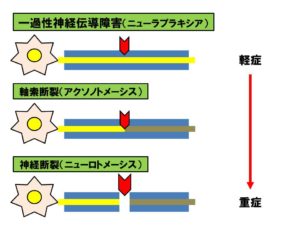
参照:PTOT国家試験対策ブログ https://kigyou-pt.hatenablog.jp/entry/seddon
橈骨神経麻痺で多く用いられるコックアップ固定は固定であって固定ではないと感じます。コックアップ固定とは手首を中心に背屈(手の甲側に上げるような形)で行う事を指します。
その固定の意義は神経血管の直径の保護になります、完全に関節部を固定するのではなく、患者には患部を出来る限り動かさせるのがポイントです。それにより血流の増加を促します。つまり完全固定ではなく動かす事も視野に入れた固定とサポートの中間のようなイメージが好ましいと感じます。
橈骨神経、後骨間神経に限らず抹消神経は外側から「神経上膜」→「神経周膜」→「神経内膜」というような構造をしている。
「神経上膜」の外側からは、正式な名称ではないですが、神経栄養血管が周囲の毛細血管より派生しており、神経上膜を貫いている。神経栄養血管は神経上膜、周膜、内膜と内側へ走行しその過程、末梢部(神経繊維)まで血液供給・代謝を行っています。
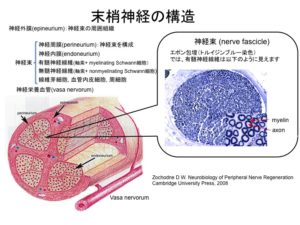
例えば、神経損傷が発生し、後骨間神経麻痺のように下垂指をていした場合→前腕伸筋群は牽引される→筋組織の伸張が発生すると同時に前腕内の細動脈・毛細血管も同時に伸張される。
ゴムホースのように伸ばされた血管の直径は狭まり、中を通過する血液の供給は低下する。
この低下を起こさない為にも理学療法としての良肢位を保つためコックアップスプリントを代表する装具を必要としてきます。
しかし、良肢位に保つのも重要ですが、それと同時並行し重要になるのが血液の供給量をいかに増やしていくかという事でもあります。
神経伝達、神経の上位での分岐を考え頚部、肩部、上腕部、肘部全ての施術を行います。特に頚部は自律神経の調整にとってもとても大切な部位になりますので重要視致します。
当該の筋肉(回外筋など)と神経への血流改善の施術がメインになってきます。具体的な方法として神経沿いに鍼を刺入しその上からパルスと呼ばれる微弱な電気を加えて軽度の筋収縮を起こします。
特に橈骨神経の障害により機能不全に陥った手首を背屈する筋肉を重点的に行います(また手首の背屈が軽度に起こるのは目視で確認して頂きます。この方が治療効果が非常に高まります)
・手首が背屈方向もしくは0度までに持っていけよるように固定とサポートを行います。また日常生活から背屈位(コックアップ位)を取れるように指導させて頂きます。
例えば、机の上に腕を置いたのであれば手首が背屈するように手掌部に何かを入れて背屈のポジションが強制されるようにします。夜間就寝時には必要に講じてテーピングをご自宅で行って頂き、一日も早い回復を目指します。
今回の内容が少しでも皆様のお力に成れると幸いです。
・医学事始
http://igakukotohajime.com/2020/09/21/%E6%A9%88%E9%AA%A8%E7%A5%9E%E7%B5%8C%E9%BA%BB%E7%97%BA-
radial-nerve-palsy/
・痛みの鎮痛の基礎知識
http://plaza.umin.ac.jp/~beehappy/analgesia/react-nervinj.html
・柔道整復学・理論編:改訂第5版 P80.81
・末梢神経の臨床診断・治療・リハビリテーション:医歯薬出版株式会社
・末梢神経と筋のみかた (ビジュアルガイド):診断と治療社
・高位橈骨神経麻痺例に対する理学療法:理学療法学 第24巻第4号 255〜260頁
こんにちは、セドナ整骨院・鍼灸院公津の杜院の金子です。
現在ブログはnoteにて更新をさせていただいております!
健康情報や商品紹介を中心にアップロードしておりますのでご一読ください!
セドナ整骨院・鍼灸院公津の杜院 公式note
~公式SNSアカウント~
皆さん、こんにちは!
セドナ整骨院・鍼灸院 公津の杜院の篠原です。
今回は腰痛に関してご紹介していきます。これから寒さが強くなり、その中で腰を痛めてしまう方が増えてきます。ですから、腰痛とは何かご自身でしっかりと知る必要があると思いますので、是非ご覧いただけると幸いです。
腰痛の約85%は、シビレなどの神経症状がなくX線やMRIなどの画像検査をしても、痛みの原因が何なのかを特定しきれない「非特異的腰痛」というものです。いわゆる腰痛症と呼ばれるものはこれにあたります。

長時間お仕事や家事などで中腰や背中が丸まった姿勢を続け、腰や背中の筋肉が働き過ぎていることや、運動不足で腰を支える筋力が弱っているときなどに起こります。寒さで筋肉が硬直するこれからの時期も神経が刺激されて痛みが起こりやすくなります。セルフケアや継続的に治療をしていけば短期間で軽くなりますが、休養が十分にできなかったり、ストレスなどの心理的要因があると時間がかかってしまうこともあります。
急性の腰痛であるいわゆるぎっくり腰も非特異的腰痛に含まれます。急に無理な動作をしたときなどに起こる腰の組織のケガで、捻挫や、椎間板、腱、靭帯などの損傷が多いと考えられていますが、厳密にどの部分が傷んでいるのかを断定するのは難しいからです。
職場の環境によって腰痛を発症する人は非常に多く、労働災害全体の6割以上を腰痛が占めています。身体に負荷のかかる重労働や特に重たいものを持ち上げる作業や体幹を曲げたりひねったりする作業には気をつける必要があり、介護や看護の職場で多いとされています。逆に同じ姿勢をとり続けるような職場でも多く、デスクワークをしている人や長距離輸送のドライバーにも腰痛は多く発生します。
職場でのメンタルヘルスとの関連も指摘されていて、仕事に対する満足度や人間関係なども腰痛の発症や長期化と関連があるため、ストレスを溜めない環境作りも大切です。
また、生活習慣の中でも特に「運動不足」と「喫煙」は腰痛と関連していることがわかっています。
腰痛には腰痛になる生活習慣があります。もしかしたらご自身で気づいていない習慣が腰痛に繋がっているかもしれません。些細な事でも構いませんので、気軽にご相談ください。
~セドナの公式アカウント~